Ce qui suit est une republication d’un article qui fait partie de notre magazine: Le Canada au-delà de la COVID. Pour lire l’article dans son contexte original, cliquez ici.
Pendant toute l’année 2019, Nicholas Carleton, Ph. D., psychologue et professeur à l’Université de Regina, et Andrea Stelnicki, Ph. D., étudiante postdoctorale, ont analysé les données recueillies à partir d’un sondage mené auprès de 7 000 infirmières et infirmiers du Canada.
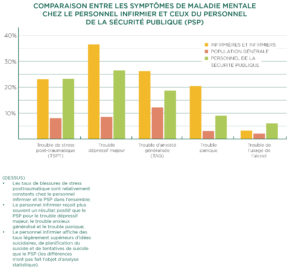
Les résultats sont troublants : le personnel infirmier affiche un nombre alarmant de symptômes de trouble dépressif majeur, trouble anxieux généralisé, burn-out, trouble panique et état de stress posttraumatique. Les infirmières et les infirmiers affichaient des symptômes de troubles de santé mentale à des taux correspondant à ceux des policiers, des ambulanciers paramédicaux et des pompiers, qui font tous face à des défis en matière de santé mentale à des taux plus élevés que la population en général.
À ce moment-là, presque tout le personnel infirmier mentionnait des difficultés liées au burn-out, et près du tiers recevait un résultat positif de burn-out clinique.
Les infirmières et les infirmiers étaient stressés, surchargés, et travaillaient en manque de personnel et de soutien. Puis, la COVID a frappé.
« Si le personnel infirmier avait un problème de burn-out avant, en raison de la charge de travail et du stress, et que nous ajoutons la COVID, nous avons toutes les raisons de croire que c’est plus du tiers qui ont maintenant des difficultés et affichent d’importants symptômes de burn-out clinique », souligne Carleton en guise d’avertissement.
« Je suis très inquiet par rapport à ce qui nous attend après la COVID-19. »
La pandémie, souligne Carleton, est un facteur de stress comme nul autre; c’est global. Le stress engendré par la COVID-19 n’était pas quelque chose que le personnel infirmier pouvait laisser derrière à la porte de l’hôpital; la pandémie s’est infiltrée dans tous les volets de nos vies.
Les infirmières et les infirmiers ont les reins solides, mais leur résilience a des limites. En fin de compte, explique Carleton, si votre milieu de travail est trop stressant, si votre charge de travail est trop lourde, si l’employeur ne vous offre pas assez de soutien, n’importe qui peut s’effondrer.
« Ce n’est qu’une question de temps. Parce qu’ils sont humains. »
Avant la pandémie, les résultats de l’étude de Carleton et Stelnicki indiquaient que la principale source de stress extrême était le nombre insuffisant de personnel : plus de 80 pour cent des infirmières mentionnent qu’il n’y a pas suffisamment de personnel pour faire leur travail, et près des trois quarts mentionnent que la capacité dans leur établissement est régulièrement dépassée. Des heures supplémentaires excessives et obligatoires sont devenues la norme de fonctionnement, et les infirmières et les infirmiers s’épuisent à petit feu, souvent aux dépens de leur santé mentale.
La situation s’est envenimée pendant la pandémie. Selon Statistique Canada, le nombre hebdomadaire moyen d’heures supplémentaires du personnel infirmier a augmenté de 78 pour cent en mai 2020, comparativement à l’année précédente.
La COVID-19 ne va pas disparaître en une nuit. Avec la campagne de vaccination qui suit son cours, nous espérons voir le virus perdre de la vitesse, allégeant ainsi le fardeau énorme sur le système de soins de santé. Or, pendant que nous anticipons un « retour à la normale », nous ne pouvons pas accepter de retourner à un système plein de failles, un système qui a eu toute la peine du monde à gérer une pandémie mondiale.
« En ce moment, nous devons amorcer des conversations plus réalistes au sujet de la gestion des attentes », explique Carleton. « Nous devons commencer à planifier de façon échelonnée afin de s’assurer que les personnes puissent faire des pauses, et s’assurer qu’elles ont du temps pour recourir aux services de santé mentale.
Il sera alors crucial que le personnel infirmier sache où aller pour avoir accès à des services de santé mentale fondés sur les données probantes, par exemple la thérapie cognitivo-comportementale. Or, encourager les infirmières et les infirmiers à aller chercher les soins dont ils ont besoin n’est pas tâche facile car même le personnel infirmier doit composer avec la stigmatisation qui entoure la santé mentale.
« Il y a énormément de stigmatisation par rapport à la santé mentale », souligne Carleton. « Cela peut venir de soi – je suis trop dure avec moi-même – ou de collègues, ou de la société. »
La clé pour prévenir les troubles de santé mentale et les blessures psychologiques est de pouvoir reconnaître les signes avant-coureurs et savoir où aller chercher de l’aide. Dans le cadre de son étude, Carleton a observé que les infirmières et les infirmiers hésitent à recourir à un professionnel de la santé mentale lorsqu’ils ont besoin d’aide, et préfèrent plutôt en parler avec les amis et la famille. C’est pourquoi, les membres de la famille et les êtres chers peuvent jouer un rôle important pour protéger la santé mentale du personnel infirmier. Ce sont souvent ces personnes qui s’aperçoivent en premier des changements dans l’humeur et le comportement.
Le personnel infirmier a aussi besoin de soins préventifs adéquats. C’est important de faire une pause santé mentale : sortir dehors, faire de l’exercice, méditer, avoir une bonne routine du sommeil, tenir un journal personnel, s’ouvrir à une personne en qui l’on a confiance… bref, ce qui vous convient. Ces petites habitudes quotidiennes peuvent aider à préserver notre santé mentale.
Dans un monde idéal, Carleton visualise les personnes prenant soin de leur santé mentale de la même façon qu’elles prennent soin de leurs dents.
« Si je me brosse les dents à chaque jour, et utilise la soie dentaire à chaque jour, c’est une bonne chose », mentionne Carleton. « Cela ne veut pas dire que je n’aurai jamais de caries, mais je fais ces petites choses quotidiennes pour maintenir ma santé dentaire. Et, au moins une fois par année, je vais chez le dentiste pour un examen. C’est systématique. Nous le faisons intentionnellement. »
« Alors, comment arriver à réorienter la discussion au sein de la population de sorte à mettre l’accent sur la santé mentale autant que nous mettons l’accent sur la santé dentaire? »
—
R. Nicholas Carleton, Ph. D., est professeur de psychologie clinique à l’Université de Regina. Il est psychologue clinicien agréé en Saskatchewan, et directeur scientifique de l’Institut canadien de recherche et de traitement en sécurité publique. Carleton a publié plus de 170 articles révisés par les pairs, portant sur les bases fondamentales de l’anxiété et des troubles connexes. Il a fait plus de 360 exposés dans le cadre de conférences nationales et internationales. Il a reçu plusieurs prix prestigieux, il a été intronisé membre du Collège des nouveaux chercheurs et créateurs en art et en science de la Société royale du Canada, est membre de l’Académie canadienne des sciences de la santé, et a reçu, en 2020, le Prix Royal-Mach-Gaensslen pour la recherche en santé mentale.
| Pour en savoir davantage à ce sujet : l’étude, Les symptômes de la maladie mentale chez le personnel infirmier du Canada, s’appuie sur un sondage de plus de 7 000 infirmières et infirmiers. Il s’agit de la première évaluation à l’échelle du pays de la santé mentale du personnel infirmier, notamment les blessures de stress posttraumatique, dont l’ESPT, le trouble anxieux généralisé ou le trouble dépressif majeur. Afin de mettre les données en perspective, le rapport compare les données du personnel infirmier à celles du personnel de la sécurité publique et de la population en général. |
|---|